Recommandations de prise en charge dans les syndromes coronaires aiguës
Tandis que la prise en charge du syndrome coronarien avec sus-décalage du segment ST (STEMI) est bien codifiée afin de réduire au maximum le délai conduisant à la reperfusion, le syndrome coronarien sans sus-décalage du segment ST (NSTEMI), pose d'avantage de problèmes, de par son hétérogénéité de présentations. Cependant le pronostic de ces 2 groupes de patients est le même à moyen terme, avec un taux d'évènements similaire à 1 an. Par ailleurs tandis que le nombre de STEMI tend à diminuer ces dernières années, l'incidence du NSTEMI augmente du fait du vieillissement de la population. Les dernières recommandations de l'European Society of Cardiology (ESC) de 2015(1) reviennent sur les modalités de prise en charge des NSTEMI et peuvent être résumées en 6 étapes. (Les grades des recommandations sont indiqués entre parenthèse).
Étape n°1 – Evaluation initiale et orientation La douleur thoracique est un des principaux motifs de recours aux urgences ou d'appel du SAMU mais recouvre un large éventail de pathologies très différentes. On estime qu'au sein de ces douleurs thoraciques, 5% à 10% sont des STEMI, 15-20% des NSTEMI, 10% des angors instables, 15% des douleurs d'autres causes cardiologiques et plus de 50% des pathologies extra-cardiaques. Le principal challenge de la prise en charge initiale est donc de faire la différence entre ces différentes pathologies, d'en évaluer le degré d'urgence par une stratification individuelle du risque, de déterminer l'orientation du patient notamment en déchargeant les patients qui ne nécessitent pas d'hospitalisation immédiate. Cette évaluation délicate s'appuie sur une étude multiparamétrique incluant avant toutes choses la clinique mais aussi l'ECG 12-dérivations, les biomarqueurs, l'imagerie anatomique et/ou fonctionnelle et en dernier recours les examens invasifs.
Étape n°2 – Confirmation diagnostique Parfois caricaturale, la douleur peut néanmoins revêtir de nombreux aspects notamment chez la femme, le patient diabétique ou la personne âgée. De même l'ECG peut montrer un sus décalage transitoire, un sous-décalage, une négativation des ondes T dans un territoire mais peut également être normal. Grâce à la diffusion des troponines hyper-sensibles (HS) qui s'élèvent précocement, des protocoles de décharge rapide ont vu le jour pour les patients à faible risque présentant une douleur remontant à plus de 3h, avec un nouveau dosage de la troponine HS 1 heure seulement après le premier dosage, dans des conditions de sécurité satisfaisantes (IB)(2,3). Ces patients peuvent ainsi bénéficier d'un test d'ischémie en externe (IA)(4,5). L'imagerie peut apporter une aide précieuse pour confirmer le diagnostic ou orienter vers un diagnostic alternatif. La pierre angulaire reste l'échocardiographie trans-thoracique facilement réalisable au lit du patient et largement disponible dans les services d'urgences. Celle-ci a un double intérêt à la fois diagnostique et pronostique. Elle peut ainsi orienter vers une ischémie, une dissection aortique, une péricardite ou une embolie pulmonaire (IC). L'angioscanner thoracique, la scintigraphie et l'IRM peuvent également entrer dans la stratégie diagnostique en fonction des arguments cliniques, paracliniques et de la disponibilité de ces examens dans le centre. En revanche, la place du coroscanner reste encore à définir dans le cadre de l'urgence.
Étape n°3 – Le traitement anti-angineux et anti-thrombotique Le traitement anti-thrombotique à la phase aiguë du NSTEMI repose notamment sur l'association des antiagrégants, aspirine et thiénopyridines. Un bolus initial d'Aspirine de 150-300mg est recommandé (IA)(6) avec un relais per os de 75-100mg/j à poursuivre au long cours. En ce qui concerne les thiénopyridines, elles ont permis historiquement de conforter la place du stent dans l'arsenal thérapeutique du NSTEMI, en limitant le risque de thrombose à moins de 1% avec les stratégies et le matériel actuels. Dans les dernières recommandations le Clopidogrel n'est plus le traitement de première intention (IIbA), il est supplanté par le Ticagrelor et le Prasugrel qui ont l'avantage de présenter une variation interindividuelle moins importante. Le Ticagrelor à la dose de charge de 180mg relayé à 90mg 2 fois par jour a montré sa supériorité au Clopidogrel(7) sur un critère composite (décès cardio-vasculaire/IDM/AVC) au prix d'hémorragies plus fréquentes. Le Prasugrel a quant à lui, montré sa supériorité au Clopidogrel(8) en termes de récurrences d'événement cardio-vasculaire en diminuant de manière notable le risque de thrombose de stent.
A noter que cette molécule est contre-indiquée en cas d'antécédent d'AVC ou d'AIT, de poids 75 ans. Dans le NSTEMI le pré-traitement des patients, c'est-à-dire avant la coronarographie, reste discuté pour le Clopidogrel et le Ticagrelor alors qu'il est contre-indiqué pour le Prasugrel du fait d'un sur-risque hémorragique important en cas de revascularisation chirurgicale par pontage aorto-coronarien (IIIB)(9). La place des anti-GPIIBIIIa est limitée aux situations de forte charge thrombotique. Le mécanisme des anti-thrombotiques et leurs sites d'actions sont schématisés (figure 1).
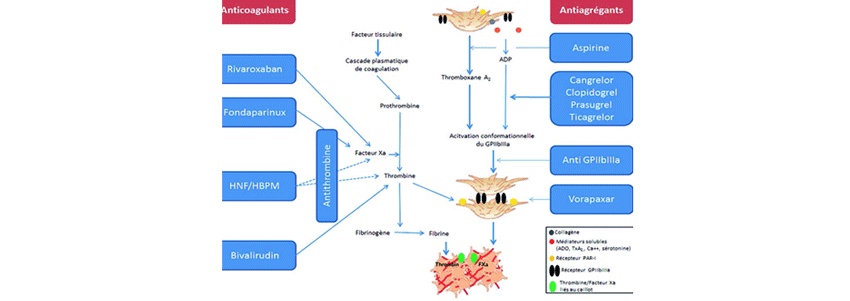
Figure 1 : Sites d'action des anticoagulants et antiagrégants plaquettaires
La durée de double anti-agrégation (DAPT) optimale en post NSTEMI est de 12 mois, quel que soit la stratégie de prise en charge initiale (IA)(8,10,11). Certaines études ont étudié des durées d'anti-agrégation plus longues ou au contraire réduite mais leurs résultats sont pour l'instant contradictoires. Cependant, dans le cas d'une chirurgie hémorragique non différable, la durée de DAPT peut être ramenée à 1-3 mois pour les stents nus (BMS) et à 3-6 mois pour les stents actifs (DES) (IIbC), sous réserve d'un avis spécialisé. Dans ce cas l'arrêt du Clopidogrel et du Ticagrelor doit intervenir au minimum 5 jours avant et 7 jours avant pour le Prasugrel (IIaB)(12,13).
En ce qui concerne le traitement anticoagulant avant la revascularisation, il devrait privilégier le Fondaparinux à dose préventive qui présente le meilleur profil bénéfice/risque (IB) (14) bien que les héparines non fractionnées et les héparines de bas poids moléculaires soient encore largement répandues.
Pour les patients nécessitant une anticoagulation au long cours, la stratégie à long terme est résumée dans la figure 2. A noter qu'en l'absence de données le Ticagrelor et le Prasugrel n'ont pas de place dans ce contexte.
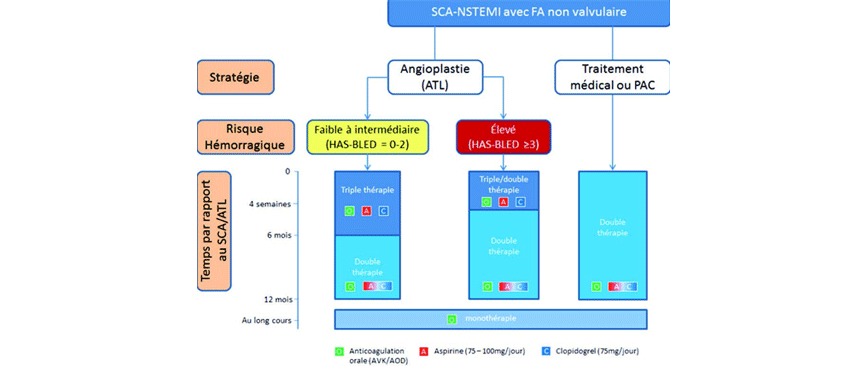
Figure 2 : Gestion des antiagrégants plaquettaires et des anticoagulants au long cours en post syndrome coronarien aigu.
Étape n°4 – Stratégie invasive L'indication et le délai de réalisation de la coronarographie et d'une éventuelle angioplastie sont définis par une stratification individuelle du risque amenant à effectuer une procédure sans délai (tableau 1. Chez les patients à faible risque, un test d'ischémie, de préférence couplé à l'imagerie, est recommandé (IA)(5). En cas d'angioplastie, le choix de l'endoprothèse doit porter préférentiellement sur les DES de dernière génération par rapport aux BMS en raison d'un risque de resténose réduit sans sur risque thrombotique avec les prothèses de dernière génération (IA)(15).

Étape n°5 – Modalités de revascularisation Il existe un manque de données prospectives permettant de déterminer la pertinence d'une revascularisation complète à la phase aiguë. Il est raisonnable d'évaluer de manière individuelle chez les patients multi-tronculaires, en fonction de la complexité des lésions (SYNTAX score), de l'âge, de l'état général, des comorbidités, de la FEVG ainsi que du choix du patient, l'intérêt d'une revascularisation complète qu'elle soit ad hoc ou séquentielle. Ces stratégies doivent s'appuyer sur un protocole local décidé au sein d'une Heart Team (IC).
Étape n°6 – Sortie d'hospitalisation et suivi La prévention secondaire repose en premier lieu sur un changement des habitudes de vie avec rééquilibration du régime alimentaire, arrêt éventuel du tabac et reprise ou poursuite d'une activité physique régulière (IA)(16). Ces règles hygiéno-diététique peuvent opportunément être intégrées à un programme de réadaptation cardiaque au décours du SCA. Le traitement au long cours comprends la poursuite d'une statine à forte dose qui doit être introduite précocement avec un objectif de LDLc (17). Les IEC ou ARAII sont réservés aux patients en insuffisance cardiaque, à ceux avec une FEVG ≤ 40%, aux hypertendus ou aux diabétiques (IA)(18). De même la place des bétabloquants est maintenant incertaines chez les patients sans dysfonction ventriculaire gauche (IA)(19). L'Eplerenone est limitée aux patients avec une dysfonction ventriculaire gauche sévère (IA)(20).
Conclusion Les dernières recommandations de prise en charge des syndromes coronariens sans sus-décalage du segment ST permettent de hiérarchiser l'utilisation des nouveaux antiagrégants plaquettaires (qui ont maintenant supplantés le Clopidogrel) et d'élargir à tous les patients l'indication des stents actifs. De plus les indications et le délai de prise en charge interventionnelle sont maintenant très bien codifiés en fonction du risque et du tableau clinique.

